眩晕手术
现在位置:首页>>图解手术百科>>眩晕手术
眩晕手术
本章所述的眩晕手术具体是指梅尼埃病的外科治疗,其基本原理和方法也适用于良性阵发性位置性眩晕和迷路外伤所造居的眩晕。
适应证
 |
| 图1 乙状窦下陷 |
 |
| 图2 颅中窝进路颞肌切口 |
 |
| 图3 切开颞肌 |
 |
| 图4 切开颞肌下的骨膜 |
 |
| 图5 充分暴露颧弓根 |
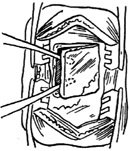 |
| 图6 将骨瓣翻起取下骨片 |
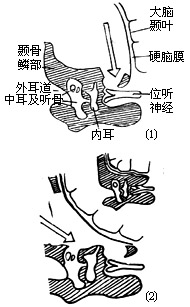 |
| 图7 脑膜上抬位置(1)脑膜上抬过高(2)脑膜上抬趋低 |
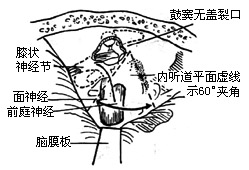 |
| 图8 面神经定位标志 |
 |
| 图9 切开硬脑膜 |
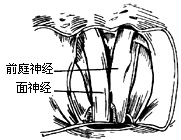 |
| 图10 示面神经和前庭神经的位置 |
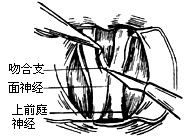 |
| 图11 切断吻合支 |
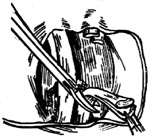 |
| 图12 切断前庭神经和scarpa神经节 |
 |
| 图13 切除耳蜗神经 |
 |
| 图14 鼓室进路迷路切除术 |
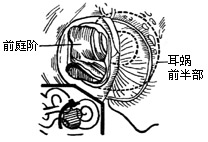 |
| 图15 磨除耳蜗及前庭 |
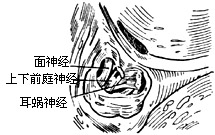 |
| 图16 切除部分上、下前庭神经和耳蜗神经 |
 |
| 图17 面神经高位斜下 |
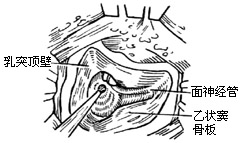 |
| 图18 填塞术腔 |
 |
| 图19 显露半规管 |
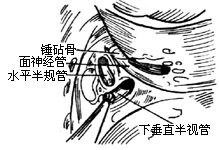 |
| 图20 用电钻磨除三半规管 |
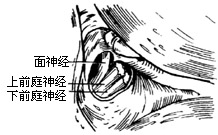 |
| 图21 开放内听道、切除上、下前庭神经 |
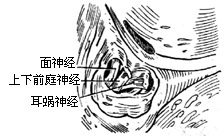 |
| 图22 切除耳蜗神经 |
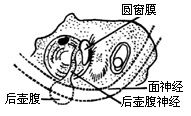 |
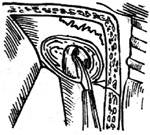
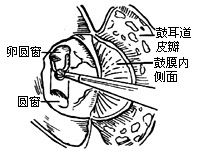
| 图23 磨除骨质(右耳) |
 |
| 图24 达后半规管的壶腹(左耳) |
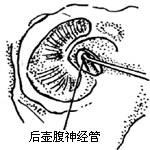 |
| 图25 微钩剔除神经 |
梅尼埃病的保守疗法有限制盐分、利尿、镇静、组胺治疗、脱过敏和链霉素注射等。
手术只用于药物治疗无效,不能工作,急于求愈的病人。约有5%梅尼埃病符合上述条件。手术对象以单耳有病为宜。虽然约有5%-20%为双侧病变。但双耳同时起病的很少,一般相隔2-3年以上(wolfson,1966)。手术可概括为三种类型:破坏性、半破坏性和保守性。耳蜗前庭都被切除为破坏性、破坏前庭保存听觉为半破坏性、前庭耳蜗功能均得到保存为保守性或功能性。破坏性手术种类很多,有第ⅷ脑神经切断术(frazier,1912,dandy,1924和mckenzie,1931)、迷路内注射乙醇(morrison,1935和wright,1938)、迷路电凝(day,1943)、开放水平半规管或经卵圆窗钩除膜迷路(cawthorne,1935、1957)、鼓室内注射链霉素(schuknecht,1957)、迷路切除术以及迷路进路耳蜗前庭神经切除术等。半破坏手术限于颅中窝进路前庭神经切除术(house,1961,fisch,1974)。保守手术也有多种,有内淋巴囊切开术(portmann,1926)、交感神经切断术(passe等,1948)、鼓索神经切断术(rosen,1951)、内淋巴蜘网膜下腔分流(house,1961)、镫骨底板开窗术、球囊减压术(fick,1966,cody,1967)和内淋巴囊乳突腔分流(paparella,1976,arenberg,1977)等。此外还有利用超声作用半规管或圆窗等,局限性迷路破坏方法。内淋巴囊分流,前庭神经切除术,经迷路耳蜗前庭神经切除术是保守性、半破坏 性和破坏性三类手术的代表性手术,治疗各期梅尼埃病比较实用有效。迷路或前庭神经被手术破坏后,出现比较复杂的反应。这些反应是由于前庭中枢与其他神经中枢有着广泛联系所造成的。前庭神经进入延髓后,通过上下行纤维与脊髓、丘脑、眼运动核、网状结构、迷走、舌咽神经有关核团,有着直接或间接的广泛联系,维持复杂的平衡功能。二级前庭联系进入小脑、小脑皮质和顶核,也有纤维分布到全部前庭核团。核上纤维通过前庭投射至大脑皮质,一侧颞叶对涉及眼球震颤的对侧前庭核的机制起易化作用。
实验表明,动物的迷路在调节肌紧张和平衡上起重要作用。但在人类,一侧迷路功能丧失或切断一侧前庭神经,只能引起短暂的功能障碍,出现眩晕,眼球震颤,倾倒和过指以及恶心、呕吐、心悸、血压下降和冷汗等症状。这些症状在1-2周内几乎完全消失。轻度平衡障碍可达数月乃至数年,但迟早会全部消失,这是由于前庭核团内部及其与中枢纤维联系系发挥补偿作用调节的结果。双侧迷路破坏或前庭麻痹一般不产生眩晕或眼球震颤。但有明显的平衡失调。这种失调可由视觉和本体感觉机制慢慢补偿,但乘车或走路过快时,眼运动不能同步协调而有视物晃动(dandy征)。虽然白天走路并无困难,在暗处却会出现站立摇晃和行路蹒跚。
手术器械
1、双目手术显微阄-同轴光线 物镜焦距200-250mm。目镜12.5倍。直式镜管内有×0.6、×1、×1.5、×2.5等放大倍数。术时套消毒罩巾,光源上方要有散热洞(尤其在使用卤素灯泡时)。
2、电钻 微型马达手钻,钻柄备有直式和角式二种。各种直径的切割和金刚石钻头。钻速可调。消毒用二氧乙烯、60℃(1h)。
3、单、双极电凝器。
4、耳科器械 关节自持拉钩(二齿和三齿)、自持脑膜牵开器、镫骨剪、锤头剪、耳道刮匙、足板穿通子。套钩夹钳、镫骨足板刀、砧镫量度子、小鳄鱼钳、肉芽钳、神经剪刀、小剥离子、各种长度直角钩、静脉压迫器、绝缘双极电凝镊子以及常规外科器械、拉钩、血管钳、剪刀、剥离子、镊子、持针钳、各种缝针、缝线及无损伤缝针等。
5、冲洗吸引装置 冲洗及吸引双用管(各种大小规格),或备大小不等的吸引管、橡皮球或针筒冲洗。
术前准备
电测听、声阻抗、前庭功能检查、耳蜗电图检查乳突内听道摄片和ct检查。
麻醉
局麻或气管内挺管全麻。
手术方法
(一)内淋巴囊分流术
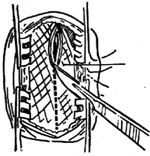
1、耳后皮肤切口,用电钻磨除乳突皮质及气房,形成较宽敞的乳突腔。磨薄外耳道后壁,确认水平和后半规管,不扰动鼓窦入口的粘膜及砧骨。充分去除窦脑膜角的气房。尽量磨薄乙状窦表面的骨质,直到能透露紫蓝色的乙状窦为止。用直角小钩小心掀去骨壁,以显露乙状窦。取骨蜡填充在乙状窦表面,可将隆起的乙状窦压下(图1)。
2、将面神经乳突段骨管的轮廓用电钻磨出,并去除骨管后的气房,这是寻找内淋巴囊最简捷的方法,国内淋巴囊的起始部分直接在面神经乳突段骨管的深面。
3、用金刚石钻头廓出后半规管,去除乙状窦和后半规管之间的骨板,以暴露后窝的脑膜。取一把扁薄的小剥离子伸入后半规管深面,将脑膜轻轻压下。除了内淋巴管的出处,脑膜是极易被压下,而与骨质分开的。由此确认前庭导水管开口处的内淋巴管,再向后半规管的外下侧追认内淋巴囊。内淋巴管和内淋巴囊是色白、质地较邻近脑膜稍厚的组织。
4、用微钩刺入内淋巴囊的外侧囊壁,轻轻将囊壁提起,用微剪将其剪开,显露内淋巴囊内的囊腔。在囊腔内插入微剥离子,可探明囊腔是否闭锁或粘连。通常囊的内壁平滑且有光泽。
5、分流内淋巴囊内液体(即内淋巴液)的方向有二处:桥小脑池和乳突腔。分别称桥小脑池内向引流(蛛网膜下腔引流)和乳突腔外向引流。
(1)桥小脑池内向引流:在切开内淋巴囊的外侧囊壁后,再用微剪剪开内淋巴囊的内壁。切开口长1-1.5mm。向内偏上方向导入直径为1mm,长15-20mm的硅胶管。按这样的插入深度,管的内端已靠近桥小脑池,将管的外端夹在内淋巴囊腔内。为防止硅胶管从囊腔脱落,管的外端应预制成喇叭形状的扩大口,口的直径大于内淋巴囊内壁的切开口,至少2.0mm。并用9-0或10-0无损伤缝线将其缝合在内淋巴囊壁上,使之固定。取一片筋膜盖没内淋巴囊外壁的切口。乳突腔内用腹壁脂肪组织垫没。小心止血,以防止术腔内血肿形成。放置引流条,缝合皮肤。
(2)乳突腔外向分流:剪开内淋巴囊的外壁后,将囊壁向两旁分开。取0.1mm厚的硅胶薄剪成“箭”形、将“箭”的尖端插入囊内,方向指向内淋巴管。“箭”的尾部留露在囊壁外。向乳突腔分流内淋巴液的装置,还可用硅胶管、带硅胶海绵的特氟隆毛细管(morrison,1978)及活瓣式单向分流管(arenberg,1979)等。
有关上述内、外分流方法的临床效果大体近似,何者最佳目前还没有结论。有些见解有一定根据,可资参考。人类内淋巴液总量公2.7μl,处于稳定性低压状态。而桥小脑池蜘网膜下腔压力的变异很大。坐位时压力最低,为-0.49kpa,平卧低头位时压力最高,为34.3kpa。这个事实对内淋巴液压的稳定性问题,但乳突腔创面愈合可能使内淋巴囊的引流口闭锁。利用附带硅胶海绵的特氟隆毛细管进行分流,有自动吸液,防止引流口阻塞的功能,可能比较合适,但尚缺乏有力佐证。
由于内淋巴囊与半规管、脑板、砧骨、乙状窦和面神经管毗邻,手术时有可能误伤邻旁构造,产生相应的并发症。防止并发症的关键是,术者对颞骨的有关解剖应很熟悉,谨慎操作,以下几点可供术者参考:①用金刚石钻头磨除内淋巴囊表面的骨质。如使用切割钻头会造成内淋巴囊壁的损伤,造成组织辨认不清,不易置放分流管;②向桥小脑沁送入分流管,需谨慎小心,遇有蛛网膜下腔粘连,不宜强行插入;③乳突腔过窄者,宜用骨蜡填压使乙状窦隆起部下陷,以增大视野,切忌盲目操作;④严格遵循无菌操作,术后使用适量抗生素,防止伤口感染及脑膜炎;⑤充分止血,防止术腔内形成血肿。脑膜及内淋巴囊等表面的出血宜用双极电凝止血,电流强度应偏弱,以免灼伤过深,日后发生囊腔粘连。单极电凝会使脑膜破裂,发生脑脊液漏或内淋巴囊腔广泛粘连而闭锁。
(二)颅中窝进路前庭神经切断术
1、在耳屏前切开皮肤向上,至耳轮脚水平斜向前约7cm。切口下端略低于颧弓起点(图2)。用血管钳夹住头皮出血点。每边3-4把足够止血。取纱条串连一旁血管钳的钳环,用力牵拉可将切口旁的皮肤拉开。另用一把皮肤钳抓住纱条,并固定于被单上。
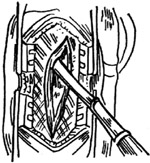
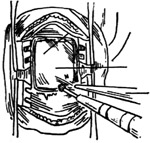
2、作2cm×5cm的带蒂颞肌筋膜瓣(图3)。瓣基在颞下窝即颧弓深面。电凝所有出血点,较粗的小血管用丝线结扎。从骨面将颞肌筋膜瓣连同骨膜翻起,置切口外用粗丝线牵引固定(图4)。肌瓣两旁肌肉用自持大拉钩牵开。
3、向切口下端继续分离软组织,暴露颧弓根上缘,置入自持小拉钩。颧弓根上缘与岩上平面几乎在同一水平面,充分暴露颧弓根,并用拉勾牵开组织。
4、在连续冲洗和吸引下,使用切割电钻,以颧弓根为中心作3cm×4cm骨窗。颞部骨质厚薄不匀,偏下较薄。电钻沿骨窗画线作骨槽,注意抵近硬脑膜时留下一层菲薄透明的骨质,切勿损伤脑膜,形成裂孔(图5)。待四边骨槽形成后,取中隔剥离子插入骨片与硬脑膜之间,用力轻轻抬起,取下骨片,浸泡的生理盐水内保存(图6)。骨槽边缘不整齐的棱角或骨刺用小咬骨钳修去。骨槽周边硬脑膜稍予分离,脑膜与颅骨的交通血管电凝止血。颅骨骨髓腔渗血可用磨下骨粉浸纤维蛋白粘合剂贴敷,压以盐水棉片止之。
5、用双极电凝封闭硬脑膜表面较粗血管,在无血管处切开1mm,放出少量脑脊液。在手术显微镜下,细细分离岩平面上的硬脑膜,电凝岩骨与硬脑膜的交通血管。由外往内有二处较明显的隆起,第一隆起为鼓室天盖,第二为弓状隆起。除岩鳞缝处脑膜与岩骨愈着较紧外,其余部分均易分离。内听道平面居弓状隆起前内侧,恰在内听道之上。岩浅大神经是追踪膝状神经节和面神经的樗。如岩浅大神经沟-面神经裂靠近内听道平面,便于定位。可是面神经裂一般偏前内,抬起这部分脑膜会有较多静脉性出血,所以,岩浅大神经不是理想的定位标志。过前显露棘孔和脑膜中动脉作为定位标志更无必要。
6、置放脑膜牵开器,器座固定在颅骨骨窗上。器座有专门装置调整脑板的插入深度,上抬脑膜的角度和前后位置。调节适当可最小限度减轻对颞叶的牵拉。使用神外科通用脑膜拉钩或脑板,会因固定不稳,而不便镜下操作,颞叶牵拉的程度也难以控制,容易被压伤。如果气化良好,弓状隆起对比不明显,可以外耳道延长线为中轴将脑板放置在假定内听道平面上(必要时可先磨开第一隆起鼓室天盖,以锤骨头引虚线向内1.5cm左右作为内听道平面中轴)。用金刚石钻头磨除气化骨质,可见上垂直半规管骨囊的轮廓,进一步磨薄骨质可隐约显出透蓝的管腔-“蓝线”。内听道平面处在蓝线前端60°夹角虚线范围内。此时可再调整脑板,放置在内听道平面内侧。注意硬脑膜与骨窗岩闰面交界线的距离不超过1.0-1.5cm,这是脑膜上抬最大允许距离。去除鼓室天盖和迷路上骨质,可使脑膜上抬距离尽可能小(图7)。以蓝线前端内线60°线作为内听道定位区(图8)。用金刚石钻头磨除此区骨质,即内听道上壁可显露硬脑膜。向外磨至内听道基部,可见纵隔(bill隔)、面神经骨管的开口(内听道孔)及出内听道将进入迷路的一小段上前庭神经。显露这些组织要将上壶腹和耳蜗基圈之间的内听道基部外侧的悬骨磨去。这相当于上壶腹之前面神经鼓段之内,耳蜗基圈和面神经迷路段之后,内听道基部之餐不到4.0mm宽之范围。手术精确性是成功的关键,熟练谨慎地使用金刚石钻头细细磨出面神经、耳蜗和半规管等骨性标志,而又不穿破骨质造成任何细微损伤。
7、切开内听道硬脑膜(图9),可见面神经和上前庭神经并行排列至bill隔。面神经上行至面神经骨管,常可见到面神经入管前有一环形白色束带。前庭神经则由内听道基部和骨迷路。在内听道内,面神经居前,前庭神经居后,两神经之间有吻合支(图10)。用直角细钩绕入上前庭神经之下,轻轻提起,切断吻合支(图11)。借助细吸引管吸住上前庭神经,用神经小剪刀靠外侧先剪断神经,再用直角小钩提起下前庭神经和单一神经(只支配下壶腹的前庭神经分支)。近心切断在神经节内侧,该处上下前庭神经已并合(图12)。取下神经送组织病理学检验,以查明有无节细胞。操作时保护内听动脉和耳蜗神经,如耳聋耳鸣严重,耳蜗神经也可切,以消除耳鸣(图13)。
8、将带蒂颞肌向颅内转入,填塞内听道顶壁缺口。从颞部骨片咬取一小块覆盖在填塞肌肉上面,两旁搁置在岩骨上。取出术时止血用的棉花,撤去脑膜牵开器的脑板,借助颞叶脑膜复位力量将移植骨片压住。在近骨窗下缘用无损伤9-0或10-0线穿过脑膜与邻近颞肌缝合,起牵拉脑膜、防止血肿形成的辅助作用。充分止血,原位复回骨片,缝合瓣旁颞肌。皮下置负压引流管,缝合皮下组织及皮肤。接一捏扁橡皮冲洗球。球的回弹力可提供的负压。
注意事项
负压力不宜过大,容积为60ml橡皮冲洗球即可。
术后处理
1、负压引流有防止硬脑膜外血肿形成的作用,根据术后引流液含血程度,以是否转清来确定负压的时间。术后8-12h液体开始转清。
2、术后1-3d眩晕明显,头运动伴恶心或呕吐,以后一天比一天好转。通常1周左右,病人可起床扶持行走,3-4周可恢复如常。五、六十岁以上可能会有代偿不全,即运动不稳感,可达数月之久。年轻人在疲劳或行走过快时也会有不稳感,这种情况主要取决于术耳术前前庭的残存功能。术前变温试验良好,术后不稳感比较严重持续时间延长。反之,变温试验反应消失或明显下降的要好得多。
cawthorne提出头部作功法,帮助术后一侧失去前庭功能恢复正常。其步骤是:①作上下、左右注视,双目注视一臂距离的手指,以约一尺远近来往各20次。②张腿,头前后倾仰,左右摆动各20次。眩晕减轻,可闭眼摆动。③坐位耸肩,左右摆肩,弯腰拾物各20次。④张目和闭目作坐立运动各20次,左右手掷接高于眼平面的小球各20次。⑤张目、闭目室内走动和上下台阶各10次。上述动作由慢而快,全部动作约在15-20min做完,每日2次。
链霉素双耳前庭功能减退引起的运动失调,补偿总是不完全,持续时间很长,常诉走路视物晃动(dandy综合征)。所以有链霉素应用史及对耳前庭功能不良的,手术需慎重考虑。
(三)其他进路的前庭神经或第ⅷ脑神经切断术
1、耳道-耳蜗进路第ⅷ脑神经切断术 当听力已降到非实用水平,眩晕顽固存在,同时耳鸣严重使病人烦恼困扰不已,可施行耳道-耳蜗进路第ⅷ脑神经切断术。尤其是对不完全性迷路破坏术(卵圆窗迷路切开术,水平半规管迷路切除术)后,眩晕耳鸣仍持续存在的更适用。对比乳突-迷路进路耳蜗前庭神经切除术,本手术比较省时,术野小,脑脊液漏预防措施比较简单,也能探查内听道除外听神经瘤。
(1)耳后切口,作肌骨膜瓣及鼓耳道皮瓣。用电钻扩大外耳道,显露面神经水平段,摘除砧骨,检查面神经管有无裂开或缺失。如果面神经无骨管保护,务需当心手术器械误伤。
(2)在圆窗膜下方进入2mm,确认后壶腹神经,磨开鼓岬,使卵圆窗和圆窗连通(图14)。用4mm长直角钩从面神经下方挑除椭圆囊,追踪后壶腹神经(单一神经)至内听道基部,去除横嵴(图15)。将内听道外端轮廓用电钻磨出,可见面神经迷路段自上向后下进入内听道。这一步骤至关重要,确认面神经方可防止误损面神经,且又能把面神经作为识别耳蜗前庭神经的标志。
(3)切开内听道硬脑膜,放出脑脊液。在面神经和前庭神经之间有明显界面,耳蜗神经在面神经下方进入耳蜗。切除上前庭神经和耳蜗神经,取2-3mm长前庭神经,连同神经节送病理检验(图16)。至此可见面神经内听道段居高位斜下,耳蜗神经及下前庭神经的断端位后半区(图17)。
(4)取少量脂肪组织和颞肌填充内听道,阻止脑脊液漏。中耳腔用颞肌塞满,将鼓耳道皮瓣盖在肌肉上面(图18,压以明胶海绵及含有抗菌溶液的棉球和纱条。缝合耳后切口。
术后有92%病人眩晕明显减轻或消失,80%耳鸣消除。本手术也适用于镫骨切除并发全聋,眩晕和严重平衡障碍,约有54%病人的平衡失常得到恢复。
术后过程同颅中窝进路前庭神经切除术。并发症可能有局部感染、术中误伤面神经、内听道修补不善脑脊液漏和继发脑膜炎等,严格消毒和认清标志,操作完善是预防并发平要点。
2、迷路进路第ⅷ脑神经切断术 耳道-耳蜗进路第ⅷ脑神经切断术,虽有省时和伤口小等优点,但也有其不足之处:①阻塞乳突气房引流。②术野小,可能误伤面神经。③留下部分迷路(半规管),如果前庭神经切断不全,手术将失败。迷路进路第ⅷ脑神经切断术可以弥补这些缺点,手术更加彻底。
(1)耳后2cm切口,作肌骨膜瓣。开放乳突,磨作气房,完成乙状窦,脑膜和面神经乳突段等重要标志的轮廓化。
(2)确认半规管(图19),依次磨除外,下、上半规管,到达前庭(图20)。将内听道上、后、下骨壁渐渐磨薄,当前庭上方,内听道基部前上小心磨开面神经迷路段骨管,追至内听孔。用直角钩去除已磨成薄壳的内听道骨壁,切开硬脑膜。
(3)循面神经向内侧行至内听门,要尽力避免一切可能损伤面神经的动作(吸引、误钩和电凝)。上下前庭神经居内听道后半。切开脑膜后,首先见到的神经就是上、下前庭神经和scarpa神经节。用小直角钩分别勾起,伸入神经剪刀切除2-3mm长一段神经送病理检验(有无神经节细胞)。此时可见面神经居内听道上方,其下为耳蜗神经(图21)。也用细直角钩将耳蜗神经牵向外稍稍提起,同法切除2-3mm(图22)。
(4)用筋膜或纤维蛋白膜修复内听道脑膜缺损。乳突腔填充壁脂肪。
(5)延长耳后皮肤切口2cm至颞部,暴露颞肌,作蒂部在前下的颞肌瓣,连用颞肌筋膜向乳突腔翻下,与乳突尖端锁乳突肌附着端用肠线缝合固定。置负压引流管,缝合皮肤切口。
3、迷路后内阄下前庭神经切断术 解剖试验证明,从迷路后进路伸入内镜可检查桥小脑角区第ⅴ-ⅸ脑神经(prott,1974),安全切断前庭和耳蜗神经,无损面神经及小脑前下动脉。
(1)全麻仰卧侧头位。置腰穿脑脊液引流管,放出少量脑脊液(5-10ml)。
(2)经乳突暴露后半规管、岩上窦和乙状窦等标志,去除颅后窝前骨壁,作直角形脑膜瓣,放出脑脊液(术中可在腰穿部位按需从引流管放液,以免术野液体积聚过多妨碍操作)。
(3)取关节内镜循岩骨后面小心送达桥小脑池的外侧面。用剥离子将池壁蛛网膜细细分离,开放脑池,很快就能在内听门见到第ⅶ、ⅷ脑神经。前庭神经居外侧,近术者方向。腹内侧是耳蜗神经。面神经和中间神经为前庭神经遮住。
(4)将周围网膜小血管分开或电凝离断,较粗小血管应仔细分离。用微剪刀切除前庭和耳蜗神经,取出内镜。
(5)脑膜裂口处贴压筋膜或纤维蛋白膜,填充腹壁脂肪及带蒂颞肌筋膜,皮下置负压引流管,缝合伤口。
这一手术需要一些特殊设计器械便于操作,操作时手执内镜必须十分稳定,避免碰伤小脑或脑干。本手术优点是不必牵拉小脑,视野清楚,但术者必须在尸体上反复熟练,熟悉解剖关系,才能安全进行取得成功。
4、良性阵发性位置性眩晕后壶腹神经切断术
(1)作耳内或耳后切口进入外耳道。作鼓耳道皮瓣,向后扩大外耳道,充分显露圆窗龛。向后磨除骨壁时,可能露出面神经乳突段的鞘膜,应注意避免损伤。将鼓耳道皮瓣前推,取一小片含肾上腺素的棉片覆盖。
(2)用金刚石钻头磨除圆窗龛上缘,使窗膜能被完全看到。尤其是其后缘应作为重点显露部位。然后用微型金刚石钻头介入龛窝底,深于圆窗膜,并紧靠窗膜的内侧附着缘磨除骨质(图23)。磨的方向应指向后半规管的壶腹和内听道之间。后壶腹神经的单管是以深于圆窗膜2-3mm,与窗膜内缘成30度角向后达后半规管的壶腹(图24。只要高度不超过圆窗膜平面,是不会进入耳蜗基旋内部的。
(3)磨除深度约为2-3mm,即可见到壶腹神经,以接近水平的方向,藏于单管内。神经色白,易于辨认,可用微铯剔除(图25)。脑脊液可自单管流出,可用靡下骨粉填充,滴以纤维蛋白粘合剂,或以耳垂脂肪组织塞入单管及龛窝,再加骨蜡填塞。在充分止血后,回复鼓耳道皮瓣。骨性耳道内先填以明胶海绵,近外耳道软骨段部分加压一小段碘仿或含抗生素的油纱条。缝合切口。
注意事项
在局麻下,切断神经时病人有眩晕感,并出现旋转性眼震。以此可作为是否达到切断神经目的的指示。但如病人情绪比较紧张、易激动或其他难以合作的原因,宜改用全麻。
术后处理
1、术后需注意神志、瞳孔、血压、心率、脉搏的测定,以观察有无颅压增高可能。
2、适当应用抗生素,防止感染。
3、如置放负压管引流者,脑脊液不可引流过多,如无特殊术后3d拔除负压管。
手术分类: 耳鼻喉科手术*